糖尿病について 糖尿病について
糖尿病とは?
糖尿病は、血管の中の糖(血糖)が過剰となり、ベトベトとした状態で血管の通りが悪くなり、ひいては血管の中で詰まってしまうことが問題となる状態です。特に、眼、腎臓、神経、心臓や脳の血管がいたみやすくなります(糖尿病の合併症といいます)。インスリンという血管の中の糖を細胞(筋肉や脂肪など)へ橋渡しをするホルモンの分泌が低下したり、このインスリンの作用が不十分なために生じる疾患です。大きく分けて、インスリン分泌が低下する1型糖尿病と、過食や運動不足がメインとなりインスリン作用が低下する2型糖尿病と、その他の病態があります。
糖尿病の治療の目標
発症初期には自覚症状を伴わないことが多い糖尿病ですが、糖尿病には明確な治療目標があります。すなわち、良好な健康状態(血糖コントロールなど)を保ち合併症の出現・進行を予防し、健康な人と変わらない日常生活の質を維持することです。
東京都済生会中央病院の糖尿病治療の特色は?
私たちは、患者さん一人一人に合った食事療法や運動療法、薬物療法を見いだし継続できる、まさにテーラーメードの医療を心がけています。また、糖尿病治療では、医師のさじ加減よりも患者さんご自身のさじ加減が大切ですので、「患者さん自身に主治医になっていただくこと」をモットーとして、糖尿病専門医17名(常勤2名)、日本糖尿病療養指導士26名(看護師8名、管理栄養士7名、臨床検査技師教7名、薬剤師4名)、東京糖尿病療養指導士1名(理学療法士1名)、糖尿病認定看護師2名で、教育入院による体験的治療やご家族を含めた指導に積極的に取り組んでいます。
糖尿病教育入院とは? 糖尿病教育入院とは?
我が国の糖尿病教育入院発祥の地
当院は1961年に我が国で初めて糖尿病教育入院をスタートさせました。この糖尿病教育入院では、個々の状態に応じた適切な治療を進めるとともに、糖尿病の治療に必要な知識の習得にも力を入れ、まさに「患者さん自身に主治医になっていただく」ことを目標としています。医師、看護師、管理栄養士、薬剤師、臨床検査技師、理学療法士などがチームで支えます。全員参加型あるいはグループ別の講義、きめ細かい個人指導には定評があり、また食事の盛り付けやウォーキングの実践など実際的な体験学習は当院の伝統となっています。
教育入院1週目のスケジュール(概略)
| 日 | 月 | 火 | 水 | 木 | 金 | 土 | |
|---|---|---|---|---|---|---|---|
| 午前 | 運動の体験学習 | ラジオ体操 | ラジオ体操 | 外泊 | |||
| オリエンテーション | フットケア | 運動の体験学習 | 大血管合併症 | 外泊 | |||
| 昼食 | 盛りつけ | 盛りつけ | 盛りつけ | 盛りつけ | 盛りつけ | ||
| 午後 | 入院 | 食事療法の基本 | 交換表復習編 | インスリンの話 | 献立の立て方 | コレステロール・塩分制限 | |
| オリエンテーション | 糖尿病とは? | 運動療法 | たばこの話 | 回診 | 薬の話 | ||
| 糖尿病検査の話 |
教育入院2週目のスケジュール(概略)
| 日 | 月 | 火 | 水 | 木 | 金 | 土 | |
|---|---|---|---|---|---|---|---|
| 午前 | ラジオ体操 | ラジオ体操 | ラジオ体操 | 外泊 | |||
| 細小血管合併症 | 糖尿病の治療 | 運動の体験学習 | 日常生活の注意点 | 2週間を振り返って | |||
| 昼食 | 盛りつけ | 盛りつけ | 盛りつけ | 盛りつけ | 盛りつけ | ||
| 午後 | 外食1 | 外食2 | 間違えやすい食品の表示・カロリーゼロなど | 外食3 | |||
| 外泊より帰院 | メタボ対策 | グループワーク | 歯の健康管理 | 薬の内服保存方法 |
生活習慣の改善を目指した医療 生活習慣の改善を目指した医療
食事療法
主に食べたり飲んだりすることで、血管内の糖(血糖)は増加して血糖値が上昇します。「食べ過ぎ・飲み過ぎ」は消化管からの糖の吸収を増加させ、高血糖を助長します。「腹八分」とうのは、この「食べ過ぎ・飲み過ぎ」をしないように、という注意喚起です。血管内の糖が脂肪に溜め込まれると、体重が増加し、栄養状態の良過ぎる状態(体格指数BMI>25を肥満といいます)を招きます。当院ではカロリーとバランスを重視した栄養指導を実施しています。
運動療法
「運動する」ということは「筋肉を収縮させる」ということです。筋肉が収縮する際に、「糖」がエネルギー源として消費されます。全身に行き渡った血管内の糖は、インスリンというホルモンによって、筋肉細胞内へ橋渡しされて、筋肉内で消費されるのです。全世界的に「運動不足」が問題となっています。運動としてではなくとも日常生活の中で体を動かすことを主眼においてみましょう。
生活習慣病重症化予防プログラム(企業健保組合との契約プログラム)
2016年より、企業健保組合と連携・契約して、2泊3日の宿泊型体験入院プログラム「生活習慣病重症化予防プログラム」を開始しました。当院の糖尿病教育入院プログラムの第1週の木〜土の2泊3日で、個々にとって適切な食事や運動がどのようなものかを体験していただくプログラムです。退院後1ヶ月、3ヶ月後に外来フォローを行いますが、参加者の多くで数値の改善がみられました(参加は企業健保組合との契約の場合に限ります)。
良質な血糖コントロールのために 良質な血糖コントロールのために
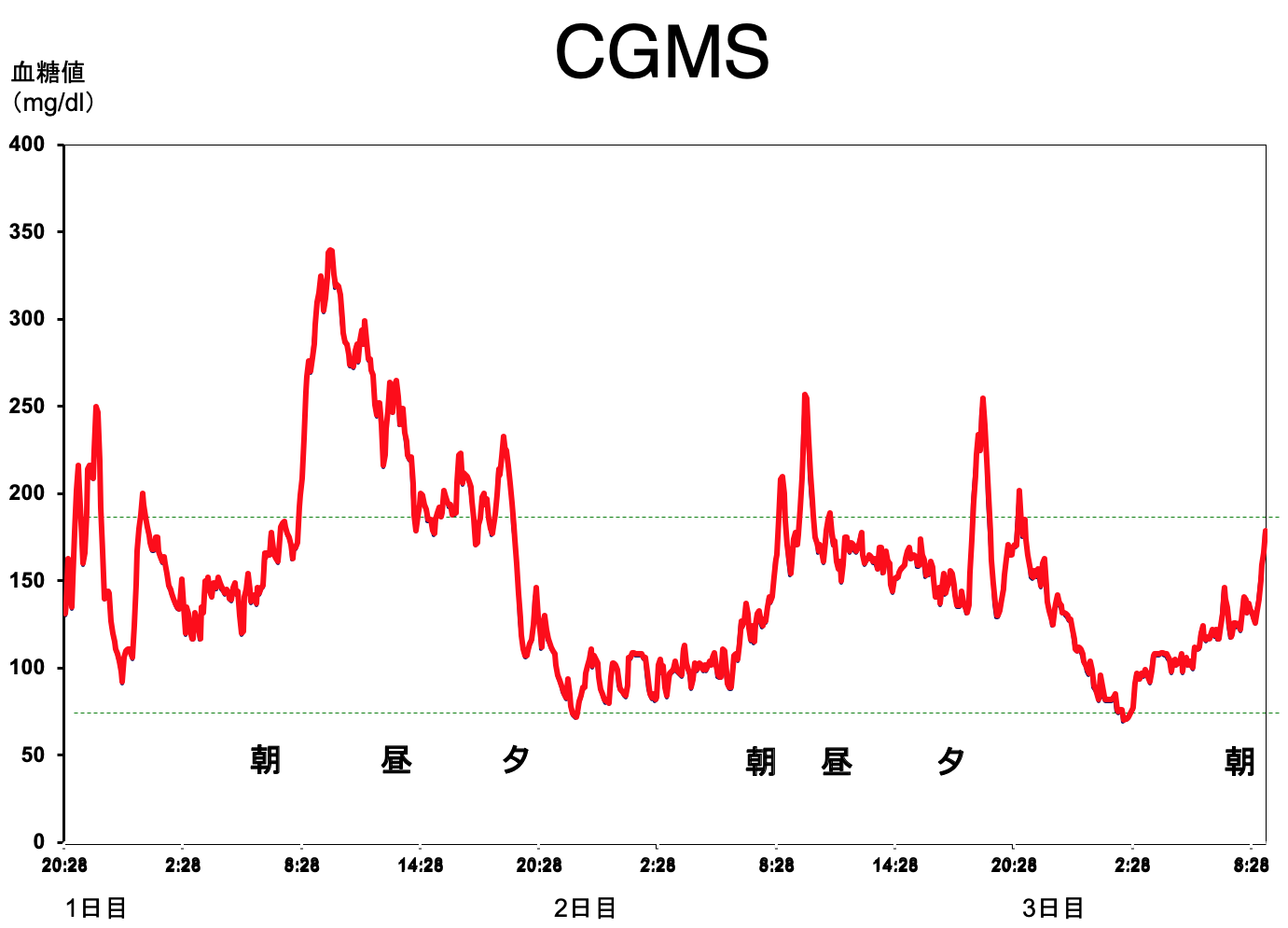
持続糖モニタリング(CGMS)
当院では、持続糖モニタリングシステムを用いた連続的な血糖測定を行っています。これにより、最大72時間にわたる血糖変動を調べることができ、低血糖の防止や高血糖の是正など、糖尿病の治療にも役立つことが期待されます。
1型糖尿病の治療
当院には1型糖尿病の患者さんが多数通院されており、1型糖尿病の治療に精通した多くのメディカルスタッフが在籍しています。インスリン頻回注射(強化インスリン療法)、インスリンポンプ(CSII)、カーボカウントなど1型糖尿病の治療に必要な知識と技術を安心して学ぶことが可能です。
フットケアについて
当院では、医師らによる足の診察や糖尿病看護認定看護師・糖尿病療養指導士による足を守るための予防方法を指導するフットケア外来を設置しています(金曜日午後14-16時)。形成外科、皮膚科、血管外科、整形外科との連携も充実し、チーム一丸となってサポートします。
内分泌疾患 内分泌疾患
甲状腺・副甲状腺疾患
首の前にある小さい臓器、甲状腺は機能が亢進すると動悸、発汗過多、体重減少などの代謝亢進状態をきたします(甲状腺機能亢進症)。バセドウ病や甲状腺炎などの病気があります。逆に機能が低下すると、むくみや体重増加をきたします(甲状腺機能低下症)。橋本病などの病気があります。当院ではこれらの病態の診断・治療を行います。高カルシウム血症をきたす副甲状腺機能亢進症にも対応しています。甲状腺腫瘍や甲状腺腺腫など形態的な評価を要する場合には当院耳鼻科へ紹介し、最善の治療法を提供します。
視床下部・下垂体疾患
下垂体は全身のコントロールセンターで、前葉から6種類(副腎皮質刺激ホルモン、成長ホルモン、黄体化ホルモン、卵胞刺激ホルモン、プロラクチン、甲状腺刺激ホルモン)、後葉から2種類(抗利尿ホルモン、オキシトシン)のホルモンを分泌します。腫瘍や炎症によって、これらのホルモンの分泌過剰や分泌低下をきたす場合、画像検査やホルモン負荷検査によって、正確な診断を行います。
副腎疾患
副腎は副腎皮質ホルモン(ステロイド)、アルドステロン、カテコラミンなどのホルモンを分泌し、体の水分や血圧、熱の調節を行います。これらのホルモンの分泌過剰や分泌低下をきたす場合、画像検査やホルモン負荷検査によって、正確な診断を行います。特に、アルドステロンが過剰となる原発性アルドステロン症は、高血圧の原因として比較的多いことが知られ、各種負荷検査で確定診断後、副腎静脈サンプリングを行い、局在診断を行います。結果によって、薬物療法か手術療法かの判断を行います。
糖尿病患者会「あかばね会」 糖尿病患者会「あかばね会」
糖尿病の患者会「あかばね会」の勉強会を開催します。この機会に是非、お立ち寄りください。
日時:2024年6月1日(土)14:00-15:00
開催場所:北棟7階 第1会議室
内容:「食事療法Update」
担当:田中肇医師・岡嵜真希医師・穴澤園子医師、栄養管理科
費用:無料
【参加方法】
事前の参加申し込みは不要です。どなたでもご参加いただけます。
当日は13:45~ 開場していますので、開始時間までに会場へお越しください。
【注意事項】
入館時の検温と、マスク着用、手指消毒徹底をお願いします。また、感染状況によって、直前に中止することもありますので、ご了承ください。